El insomnio es la dificultad para tener un sueño suficiente y reparador, constituye uno de los trastornos más frecuentes en los pacientes geriátricos |
Dres. José Antonio Navarro-Cabrera, Rogelio Domínguez-Moreno, Mario Morales-Esponda, Ingrid Yosheleen Guzmán-Santos
Archivos de Medicina General de México de Año 2 • Número 6 • Abril/Junio 2013
| Resumen El Insomnio es la dificultad para tener un sueño suficiente y reparador, constituye uno de los trastornos más frecuentes en los pacientes geriátricos (10-50%), la mayor proporción de los casos corresponden al insomnio secundario o comórbido, siendo la depresión y ansiedad los trastornos asociados más frecuentes, aunque también puede estar presente en enfermedades neurodegenerativas entre otras, por lo cual el insomnio se tiene que ver como un síntoma de un gran número de patologías, algunas veces subdiagnosticadas. El insomnio repercute en la esfera social, física y mental del paciente. No existe una etiología definida y generalmente es multifactorial, por lo cual su tratamiento también debe serlo. El diagnóstico se basa en la historia clínica detallada y sólo algunos pacientes con patologías específicas requerirán estudios de gabinete. Se debe tener cuidado con el uso de ciertos fármacos hipnóticos en el paciente geriátrico que pueden predisponerlo a sufrir accidentes o intoxicación. Palabras clave: Insomio, sueño, adulto mayor. |
Introducción
Conforme transcurre el proceso de envejecimiento se alteran todas las funciones y sistemas corporales. El ritmo circadiano no es la excepción y presenta múltiples modificaciones fisiológicas. La palabra circadiano proviene del griego “circa” (alrededor o en torno a) y “dias” (día), siendo definido como aquellos ritmos biológicos de 24 horas. Algunos ejemplos de ritmo circadiano incluyen la secreción hormonal, temperatura corporal central y el ciclo sueño-vigilia.1El objetivo de este trabajo es revisar de forma general el insomnio en adultos mayores. Debido a su alta frecuencia y poca atención, reviste importancia que la mayor parte de las etiologías de insomnio en este grupo son secundarias a procesos comórbidos que pueden estar subdiagnosticados, por lo cual este se debe abordar como un síntoma y no una enfermedad.
Definición y clasificación
El insomnio, una de las alteraciones más frecuentes del sueño, puede ser definido como la presencia de una o más de las siguientes manifestaciones: dificultad para el inicio del sueño o para el mantenimiento del mismo, despertar precoz, sueño no reparador o de baja calidad a pesar de un entorno favorable y una adecuada oportunidad para dormir. Por otra parte, la definición empleada requiere que las manifestaciones clínicas antes mencionadas produzcan un impacto significativo sobre el desempeño diurno. En cuanto a su clasificación se divide en: insomnio primario, el cual no tiene una causa definida, y el secundario o comórbido, que es el más frecuente en la población mayor a 65 años, puede ser causado por patologías subyacentes, efectos secundarios de fármacos y algunas condiciones ambientales. El insomnio se clasifica, según su tiempo de evolución, en agudo cuando dura menos de 1 mes, subagudo cuando dura entre 1 y 6 meses, y crónico cuando su duración es superior a 6 meses.2,3
Definición y clasificación
El insomnio, una de las alteraciones más frecuentes del sueño, puede ser definido como la presencia de una o más de las siguientes manifestaciones: dificultad para el inicio del sueño o para el mantenimiento del mismo, despertar precoz, sueño no reparador o de baja calidad a pesar de un entorno favorable y una adecuada oportunidad para dormir. Por otra parte, la definición empleada requiere que las manifestaciones clínicas antes mencionadas produzcan un impacto significativo sobre el desempeño diurno. En cuanto a su clasificación se divide en: insomnio primario, el cual no tiene una causa definida, y el secundario o comórbido, que es el más frecuente en la población mayor a 65 años, puede ser causado por patologías subyacentes, efectos secundarios de fármacos y algunas condiciones ambientales. El insomnio se clasifica, según su tiempo de evolución, en agudo cuando dura menos de 1 mes, subagudo cuando dura entre 1 y 6 meses, y crónico cuando su duración es superior a 6 meses.2,3
Epidemiología
Actualmente, debido al aumento de la esperanza de vida, los adultos mayores de 65 años representan una gran parte de la población, se estima que para 2030 el 25% de la población será de este grupo. La prevalencia de insomnio en adultos mayores es de 10 a 50%, de estos 10-13% sufren de insomnio crónico y de 25-35% tienen insomnio transitorio u ocasional en Estados Unidos. En México se han reportado cifras del 36%.4 Foley y colaboradores estudiaron a 9000 adultos mayores y encontraron que el 42% tenía dificultad para mantener el sueño, mientras que el 28% tenía dificultades para conciliarlo. En este mismo estudio, tres años después, se encontró que los problemas del sueño se habían resuelto en 15% de los pacientes, pero el 5% de los que antes no presentaban insomnio al inicio del estudio lo presentaban en el seguimiento. La mayoría de los estudios indican que el insomnio en ancianos es más prevalente en mujeres que en hombres.5-7
Actualmente, debido al aumento de la esperanza de vida, los adultos mayores de 65 años representan una gran parte de la población, se estima que para 2030 el 25% de la población será de este grupo. La prevalencia de insomnio en adultos mayores es de 10 a 50%, de estos 10-13% sufren de insomnio crónico y de 25-35% tienen insomnio transitorio u ocasional en Estados Unidos. En México se han reportado cifras del 36%.4 Foley y colaboradores estudiaron a 9000 adultos mayores y encontraron que el 42% tenía dificultad para mantener el sueño, mientras que el 28% tenía dificultades para conciliarlo. En este mismo estudio, tres años después, se encontró que los problemas del sueño se habían resuelto en 15% de los pacientes, pero el 5% de los que antes no presentaban insomnio al inicio del estudio lo presentaban en el seguimiento. La mayoría de los estudios indican que el insomnio en ancianos es más prevalente en mujeres que en hombres.5-7
Uno de los principales problemas del insomnio en adultos mayores es que se diagnostican muy pocos casos; el 70% de las personas que lo padecen jamás lo comentan a su médico, 26% lo discuten levemente en alguna consulta por otro motivo y sólo 5% pide una consulta por insomnio; por lo cual, solamente algunos pacientes reciben un tratamiento adecuado. Los costos económicos del insomnio y trastornos relacionados son altos; se estima que en EUA los costos directos son cerca de 14 billones de dólares, y los indirectos, como ausencia laboral y disminución de la productividad, son cerca de los 28 billones de dólares.8
Factores de riesgo
Muchos estudios han encontrado una mayor prevalencia de insomnio entre las personas mayores que están propensas a una serie de factores de riesgo concomitantes tales como polifarmacia, enfermedades crónico-degenerativas e institucionalización. La prevalencia en las mujeres es mayor en los años posmenopáusicos. En los ancianos institucionalizados aumenta el riesgo de interrupción del sueño a través de una combinación de anormalidades en las funciones fisiológicas subyacentes (por ejemplo, la incontinencia y la nicturia) y factores ambientales externos (como la interrupción del sueño por el personal de centros de retiro, ruidos, etc.). También, tienen más exposición a la luz durante la noche, lo que puede suprimir la melatonina y aumentar la vigilia nocturna. Los datos longitudinales sugieren que la reducción de la actividad física es un factor de riesgo para el desarrollo del insomnio en ancianos. El insomnio en la tercera edad también puede ser consecuencia de los cambios en el modo de vida relacionados con la jubilación, divorcio, viudez, ocupación, bajo nivel socioeconómico y de la mayor incidencia de problemas médicos causantes de insomnio comórbido.9-11
Desestructuración del sueño en el adulto mayor El control del ritmo circadiano del sueño está dado por un marcapaso interno localizado en el núcleo supraquiasmático del hipotálamo anterior. Para su adecuada sincronización, alo largo de 24 horas existen dos tipos de estímulos principales, los externos o “zeitgebers” que son la luz y las actividades que la persona realiza, y los ritmos internos en donde la melatonina y la temperatura corporal son los principales representantes. Conforme el individuo envejece, la sincronización por ambos estímulos se ve afectada debido a que el adulto mayor se encuentra menos expuesto a los estímulos externos, aunado a que los ritmos internos se vuelven más débiles. Lo anterior produce una desestructuración en la arquitectura del sueño, la cual se ve reflejada en los siguientes parámetros: disminución del sueño lento profundo, aparición de frecuentes despertares de 2 a 15 segundos de duración que pueden ocurrir con movimientos de las piernas; aumento en la duración del primer sueño REM, así como acortamiento de su latencia y redistribución de los ritmos circadianos a lo largo de 24 horas. Cuando esto ocurre, es común que los ancianos valoren negativamente la calidad de su sueño.12
Insomnio secundario o comórbido
Factores de riesgo
Muchos estudios han encontrado una mayor prevalencia de insomnio entre las personas mayores que están propensas a una serie de factores de riesgo concomitantes tales como polifarmacia, enfermedades crónico-degenerativas e institucionalización. La prevalencia en las mujeres es mayor en los años posmenopáusicos. En los ancianos institucionalizados aumenta el riesgo de interrupción del sueño a través de una combinación de anormalidades en las funciones fisiológicas subyacentes (por ejemplo, la incontinencia y la nicturia) y factores ambientales externos (como la interrupción del sueño por el personal de centros de retiro, ruidos, etc.). También, tienen más exposición a la luz durante la noche, lo que puede suprimir la melatonina y aumentar la vigilia nocturna. Los datos longitudinales sugieren que la reducción de la actividad física es un factor de riesgo para el desarrollo del insomnio en ancianos. El insomnio en la tercera edad también puede ser consecuencia de los cambios en el modo de vida relacionados con la jubilación, divorcio, viudez, ocupación, bajo nivel socioeconómico y de la mayor incidencia de problemas médicos causantes de insomnio comórbido.9-11
Desestructuración del sueño en el adulto mayor El control del ritmo circadiano del sueño está dado por un marcapaso interno localizado en el núcleo supraquiasmático del hipotálamo anterior. Para su adecuada sincronización, alo largo de 24 horas existen dos tipos de estímulos principales, los externos o “zeitgebers” que son la luz y las actividades que la persona realiza, y los ritmos internos en donde la melatonina y la temperatura corporal son los principales representantes. Conforme el individuo envejece, la sincronización por ambos estímulos se ve afectada debido a que el adulto mayor se encuentra menos expuesto a los estímulos externos, aunado a que los ritmos internos se vuelven más débiles. Lo anterior produce una desestructuración en la arquitectura del sueño, la cual se ve reflejada en los siguientes parámetros: disminución del sueño lento profundo, aparición de frecuentes despertares de 2 a 15 segundos de duración que pueden ocurrir con movimientos de las piernas; aumento en la duración del primer sueño REM, así como acortamiento de su latencia y redistribución de los ritmos circadianos a lo largo de 24 horas. Cuando esto ocurre, es común que los ancianos valoren negativamente la calidad de su sueño.12
Insomnio secundario o comórbido
El insomnio puede ser causado por condiciones médicas, psiquiátricas o debido a los efectos secundarios de algunos fármacos, este insomnio se conoce como secundario o comórbido. Las causas más comunes en el anciano son ansiedad, depresión, artritis, dolor crónico, diabetes, reflujo gastroesofágico, falla cardiaca congestiva, cáncer, nicturia, enfermedad pulmonar obstructiva crónica, desórdenes respiratorios del sueño, enfermedad de Alzheimer, enfermedad de Parkinson, déficit neurológico relacionado con evento vascular cerebral, síndrome de piernas inquietas y movimientos periódicos de las piernas durante el sueño. Según Ohayon y colaboradores, el 65% del insomnio secundario en ancianos se asocia a desórdenes psiquiátricos como depresión y ansiedad.13,14 Se ha descrito que el 60-90% de los pacientes con enfermedad de Parkinson tiene trastornos del sueño, la prevalencia de insomnio en estos pacientes ha sido estimada en 30% y usualmente se caracteriza por sueño fragmentado y despertares tempranos. Estos trastornos son ocasionados por varios factores: proceso neurodegenerativo, síntomas motores, depresión y medicamentos. Sin embargo, Diederich y su equipo encontraron que el grado de disfunción motora, la dosis de dopaminérgicos y la edad son factores independientes al insomnio.15,16
La pérdida o daño de las vías neuronales en el núcleo supraquiasmático contribuye a la aparición de insomnio en ancianos con demencia Alzheimer. Asimismo, muchas sustancias y medicamentos pueden interferir con el sueño, lo que, aunado a los cambios fisiológicos en esta edad, los hacen más susceptibles a padecer insomnio17 (Cuadro 1).
Cuadro 1. Medicamentos y otras sustancias que pueden contribuir al desarrollo de insomnio en ancianos
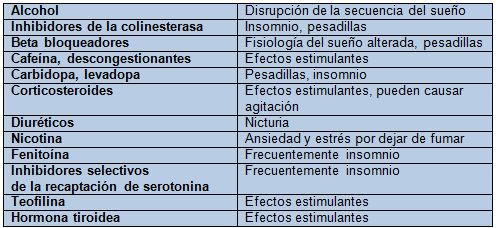
Tomado de: Wolkove N, Elkholy O, Baltzan M, Palayew M. Sleep and aging: 1. Sleep disorders commoly found in older people. CMAJ 2007;176:1299-304.
Cuadro clínico
El insomnio es un síntoma, no una enfermedad, por lo que las manifestaciones clínicas secundarias a éste son variadas dependiendo de la enfermedad asociada. Algunas de las características de las patologías asociadas al insomnio secundario se ejemplifican en el Cuadro 2.
Cuadro 2. Síntomas característicos de algunos desórdenes de insomnio comórbido
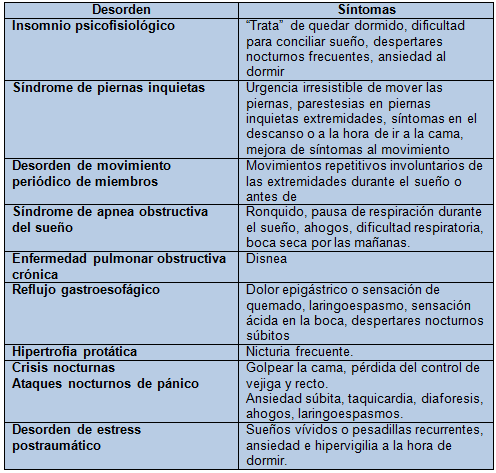
Tomado de: Doghramji K. The Evaluation and Management of Insomnia. Clin Chest Med 2010;31:327–39
Cuando los pacientes mayores se enfrentan al insomnio, las consecuencias clínicas incluyen fatiga, alteración del estado de ánimo, somnolencia diurna, deterioro cognitivo, cefalea tensional, cognición alterada, intelecto disminuido, confusión, retraso psicomotor, irritabilidad y aumento en el riesgo de lesiones, las cuales pueden poner en peligro la calidad de vida y provocar accidentes, creando cargas sociales y económicas para los cuidadores.18
De acuerdo al momento en que se presenta el insomnio puede manifestarse como:
- insomnio inicial (dificultades para conciliar el sueño, latencia alargada)
- insomnio intermedio o de mantenimiento (despertares durante el sueño y dificultad para volver a dormir)
- insomnio terminal (despertar prematuro, precoz o temprano). 19
El insomnio inicial es significativamente mayor en pacientes con trastornos afectivos, trastornos de ansiedad, trastornos de personalidad y demencia Alzheimer. La dificultad de mantener el sueño (insomnio intermedio) es común en los trastornos respiratorios del sueño, se presenta hipoxemia nocturna, disnea y nicturia, repercutiendo en el tiempo y calidad del sueño nocturno. El insomnio terminal suele presentarse en movimientos periódicos de los miembros durante el sueño, lo cual genera frecuentes despertares muy breves y da como resultado un sueño fragmentado y no reparador.20,21
Al momento de evaluar a un paciente con insomnio, hay que tener abierta la posibilidad de asociaciones con patologías insomnogénicas (por ejemplo, reflujo gastroesofágico) y por lo tanto, la entrevista estará dirigida a identificar síntomas y signos que nos pueden llevar a algún diagnóstico primario.22
Diagnóstico
La evaluación del insomnio se basa principalmente en la historia clínica detallada y sólo una pequeña proporción de los casos requiere estudios del sueño. Se debe tener en cuenta la severidad, duración, frecuencia y secuelas diurnas. Para que la dificultad para dormir se considere de relevancia clínica debe de estar presente al menos tres veces por semana. En la historia clínica es necesario recabar ciertos datos de importancia como factores ambientales, familiares, ocupacionales, sociales, comorbilidades, eventos durante el sueño, consumo de sustancias insomnogénicas, características del insomnio (latencia, duración del sueño y número de despertares), actividades antes de dormir, repercusión diurna, factores perpetuantes y tratamientos llevados. Asimismo, debe interrogarse al compañero de cama sobre los síntomas y signos que pueden estar asociados como ronquidos, jadeo o tos (trastornos de la respiración durante el sueño), movimientos de las piernas, patadas durante el sueño (trastornos de movimientos durante el sueño), comportamiento o vocalización durante el sueño (parasomnias) entre otros, ya que nos pueden orientar a patologías específicas.23-25
La exploración física debe centrarse en la detección de factores de riesgo, como por ejemplo algunos relacionados con apnea del sueño (obesidad, restricciones a la apertura de la vía aérea, etc.) así como para detectar condiciones médicas comórbidas como enfermedades pulmonares, cardiacas, reumatológicas, neurológicas, endocrinas (en particular de la tiroides) y gastrointestinales.26
Existe un gran número de instrumentos que evalúan distintas variables del sueño. La elección del instrumento debe estar basada en su accesibilidad, la experiencia del médico y las condiciones del paciente.27
Como mínimo se debe completar:
A) Un cuestionario de medicación médica/psiquiátrica (para identificar enfermedades comórbidas y uso de medicamentos).
B) La Escala de Somnolencia de Epworth o el Índice de Calidad de Sueño de Pittsburg.
C) Un diario del sueño por dos semanas nos ayudará a identificar la hora del sueño y del despertar, los patrones y la variabilidad día a día.28
El uso de un diario de sueño nos ayuda a obtener información actual del tiempo del sueño, la duración del paciente en la cama, los despertares nocturnos y la variabilidad diaria de estos parámetros. La valoración psicológica es útil para descartar la presencia de síntomas psicopatológicos, para esto puede utilizarse la escala hospitalaria de ansiedad y depresión (HADS), la escala de Hamilton (HDRS), el inventario de ansiedad estado-rasgo (STAI) y el cuestionario de cribado de ansiedad (ASQ-15).29
La Escala de Somnolencia de Epworth (ESE) y el Índice de Calidad de Sueño de Pittsburg (ICSP) son los instrumentos más usados en la actualidad. La ESE es un inventario diseñado para valorar el nivel de somnolencia diurna de un individuo, distingue adecuadamente entre quedarse dormido y solamente sentirse cansado. El ICSP valora la calidad del sueño en 1 mes y nos puede dar una información útil sobre las alteraciones del sueño en general.30,31
Existen además instrumentos con medidas más objetivas que, sin embargo, no se usan de manera rutinaria por su alto costo y limitada accesibilidad.
La polisomnografía es un estudio que valora los ciclos y etapas del sueño por medio del registro de las ondas cerebrales, la actividad eléctrica de los músculos, los movimientos oculares, la frecuencia respiratoria, la presión arterial, la saturación del oxígeno en la sangre y el ritmo cardíaco; es útil para la evaluación de otros trastornos del sueño concomitantes. De acuerdo con la American Academy of Sleep Medicine se puede aplicar en casos específicos cuando el diagnóstico es dudoso, estos casos incluyen sospecha de trastornos de la respiración durante el sueño como apnea obstructiva del sueño, trastornos de movimientos periódicos de las extremidades, diagnóstico inicial incierto, poca respuesta al tratamiento y despertares con comportamientos violentos. Otro instrumento con medidas objetivas es la actigrafía, un método no invasivo que permite, mediante la colocación de un pequeño sensor, normalmente colocado en el brazo no dominante, valorar los periodos de reposo y actividad. Se utiliza para medir los diferentes tiempos del sueño. Su uso es controversial puesto que en algunos estudios los resultados son similares a los obtenidos por polisomnografía, el aumento de la duración de la grabación durante más de siete días puede mejorar la fiabilidad de las estimaciones de la actigrafía.32
Tratamiento
El tratamiento del insomnio es necesariamente multifactorial, incluye aspectos como: tratamiento no farmacológico (terapia cognitiva y conductual) y farmacológico (benzodiacepinas, no benzodiacepinas y antidepresivos).33
El tratamiento del insomnio es necesariamente multifactorial, incluye aspectos como: tratamiento no farmacológico (terapia cognitiva y conductual) y farmacológico (benzodiacepinas, no benzodiacepinas y antidepresivos).33
Para el tratamiento del insomnio a corto plazo se pueden usar distintos fármacos, teniendo en cuenta que las benzodiacepinas pueden predisponer a caídas y accidentes en el paciente geriátrico (Cuadro 3).
Cuadro 3. Fármacos de primera línea en el tratamiento del insomnio

Tomado de: Sateia MJ, Pigeon WR. Identification and management of insomnia. Med Clin N Am 2004;88:567-96.
La terapia no farmacológica incluye educación sobre sueño, higiene del sueño, técnicas de relajación, control de estímulos y restricción del sueño. La higiene del sueño es un concepto que se refiere a evitar factores precipitantes y perpetuantes del insomnio, en éste interviene la terapia conductual y el apoyo psicosocial de los pacientes que lo padecen. Dentro de las medidas encaminadas a la higiene del sueño están:
- Evitar el consumo de alcohol, tabaco, cafeína, cenas copiosas, siestas diurnas y ejercicio intenso antes de irse a dormir.
- Excluir disturbios del sueño como mascotas, televisión, excesivo calor, luz, ruido externo o de la cama.
- Tener un horario establecido de irse a la cama y de preferencia ir cuando se tenga sueño.
- Usar la cama sólo para dormir o para realizar actividades sexuales.
- Si no concilia sueño en 20 minutos salir de la cama y hacer alguna actividad relajante, repetir el ciclo hasta que sea necesario.
Aunque éstas medidas son ineficaces en el insomnio comórbido, pueden ser de ayuda cuando ya se ha tratado lapatología que lo produce y el insomnio persiste, en este sentido deben buscarse también factores perpetuantes.
Como se mencionó anteriormente, la causa más común de insomnio en el anciano es la depresión, por lo cual el tratamiento farmacológico debe ser diseñado con el objeto de proporcionar un alivio a corto plazo de los problemas del sueño y tratamiento antidepresivo para largo plazo, para este último se pueden usar los inhibidores selectivos de la recaptura de serotonina. Asimismo, está indicado el tratamiento sintomático en condiciones médicas que así lo ameriten, en algunas este tratamiento puede ser suficiente para erradicar el insomnio, por ejemplo, para el tratamiento del síndrome de piernas inquietas y del movimiento periódico de las piernas se prescribe el uso de agentes dopaminérgicos como pramipexol, ropirinol y levodopa. En años recientes, se ha visto que la melatonina puede ser de ayuda en el tratamiento de pacientes ancianos, especialmente en los que tienen disminuida la producción endógena. Otros fármacos que pueden ayudar en el tratamiento del insomnio son el L-triptófano, valeriana, kava y los antihistamínicos como la difenhidramina y la hidroxicina; sin embargo, hacen falta estudios para comprobar su eficacia y algunos de ellos se han asociado a efectos adversos graves.34,35
Conclusión
El insomnio es uno de los trastornos más frecuentes en los adultos mayores, siendo el comórbido o secundario el más prevalente en estos pacientes, es por eso que debe ser considerado un síntoma y no una enfermedad, por lo que se deben buscar las causas primarias y tratarlas. El cuadro clínico es amplio manifestando diversos síntomas como somnolencia diurna, irritabilidad, deterioro cognitivo, torpeza motora y fatiga, entre otros que afectan la funcionalidad de los pacientes. El diagnóstico se basa en una historia clínica detallada y sólo algunos casos requieren estudios especiales del sueño. El tratamiento del insomnio es multifactorial, incluye aspectos como: tratamiento no farmacológico (terapia cognitiva y conductual) y farmacológico (benzodiacepinas, no benzodiacepinas y antidepresivos).
Referencias
1 Ayalon G. Med Clin N Am 2004; 88:737–50
2 López A, Lemus A, Manterola C, Ramírez J. Repercusiones médicas, sociales y económicas del insomnio. Arch Neurocien 2009; 4:266-72.
3 Pascual B, Gómez S. Historia clínica básica y tipos de insomnio. Vigilia-Sueño 2006; 18:9-15.
4 Alvarado R. Frecuencia del insomnio en México. Arch Neurocien 1997; 2:114-21.
5 Foley DJ, Monjan AA, Brown SL, Simonsick EM, Wallace RB, Blazer DG. Sleep complaints among elderly persons: an epidemiologic study of three communities. Sleep 1995;18:425–32.
6 Foley DJ, Monjan A, Simonsick EM, Wallace RB, Blazer DG. Incidence and remission of insomnia among elderly adults: an epidemiologic study of 6,800 persons over three years. Sleep 1999; 22:366–72.
7 Ancoli-Israel S, Roth T. Characteristics of insomnia in the United States: results of the 1991 National Sleep Foundation Survey. Sleep 1999; 22:347–53.
8 Walsh JK. Clinical and socioeconomic correlates of insomnia. J Clin Psychiatry 2004; 65:41–5.
9 Paniagua MA, Paniagua EW. The Demented Elder with Insomnia. Clin Geriatr 2008; 24:69-81.
10 Roth T, Roehrs T, Pies R. Insomnia: Pathophysiology and implications for treatment. Sleep Medicine Reviews 2007; 11:71–9.
11 Holbrook AM. The diagnosis and management of insomnia in clinical practice: a practical evidence-based approach. Can Med Assoc J 2000; 162: 216-20.
12 Cruz M, Hernández Y, Morera B, Fernández Z, Rodríguez JC. Trastornos del sueño en el adulto mayor en la comunidad. Rev Ciencias Médicas 2008; 12:1614-18.
13 Foley D, Ancoli-Israel S, Britz P, Walsh J: Sleep disturbances and chronic disease in older adults: results of the 2003 National Sleep Foundation Sleep in America Survey. J Psychosom Res 2004; 56:497–502.
14 Ohayon MM, Roth T. What are the contributing factors for insomnia in the general population? J Psychosomatic Res 2001; 51:745–55.
15 Ancoli-Israel S. Insomnia in the elderly: a review for the primary care practitioner. Sleep 2000; 23:23–30.
16 Diederich NJ, Vaillant M, Mancuso G. Progressive sleep ‘destructuring’ in Parkinson’s disease. A polysomnographic study in 46 patients. Sleep Med 2005; 6:313-8.
17 Wolkove N, Elkholy O, Baltzan M, Palayew M. Sleep and aging: 1. Sleep disorders commonly found in older people. CMAJ 2007; 176:1299-304.
18 Avidan AY. Sleep changes and disorders in the elderly patient. Curr Neurol Neurosci Rep 2002; 2:178–85.
19 Trujillo Z. Insomnio en el paciente geriátrico. Arc Neurocien 1997; (2)2:122-7.
20 Benca RM, Obermeyer WH, Thisted RA, Gillin JC. Sleep and psychiatric disorders. A metaanalysis. Arch Gen Psychiatry 1992; 49(8):651– 68.
21 Factor SA, McAlarney T, Sanchez-Ramos JR, Weiner WJ. Sleep disorders and sleep effect in Parkinson’s disease. Mov Disord 1990; 5(4):280– 5.
22 Del río Portilla IY. Estrés y sueño. Rev Mex Neuroci 2006; 7:15-20.
23 Schutte-Rodin S, Broch L, Buysse D, Dorsey C, Sateia M. Clinical Guideline for the Evaluation and Management of Chronic Insomnia in Adults. J Clin Sleep Med 2008; 5:487-504.
24 Todd Arnedt J, Conroy D, Aloia M. Evaluation of insomnia patients. Sleep Med Clin 2006; 1:319-32.
25 Lichstein K, Durrence H, Taylor DJ. Quantitative criteria for insomnia. Behav Res Ther 2003; 41:427-45.
26 Mai E, Buysse D. Insomnia: Prevalence, impact, pathogenesis, differential diagnosis, and evaluation. Sleep Med Clin 2008; 3:167-74.
27 Littner M, Kushida C, Wise M. Standards of Practice Committee of the American Academy of Sleep Medicine. Practice parameters for clinical use of the multiple sleep latency test and the maintenance of wakefulness test. Sleep 2005; 28:113-21.
28 Chesson AL, Anderson WM, Littner M. Practice parameters for the nonpharmacologic treatment of chronic insomnia. An American Academy of Sleep Medicine report. Standards of Practice Committee of the American Academy of Sleep Medicine. Sleep 1999; 22:1128-33.
29 Kryger M, Roth T, Dement W. Principles and Practice of Sleep Medicine. Philadelphia:WB Saunders; 2000. p. 521-5.
30 Buysse DJ, Reynolds CF, Monk TH, Bemlall SR, Kupfer DJ. The Pittsburgh Sleep Quality Index: A new instrument for psychiatric practice and research. Psychiatry Res 1989; 28:193-213.
31 Johns MW. A new method for measuring daytime sleepiness: the Epworth Sleepiness Scale. Sleep 1991; 14:540–45. 32 Sivertsen B, Omvik S, Havik OE, Pallesen S, Bjorvant B, Nielsen GH. A comparison of actigraphy and polysomnography in older adults treated for chronic primary insomnia. Sleep. 2006;29:1353-8. 32 Sateia MJ, Pigeon WR. Identification and management of insomnia. Med Clin N Am 2004; 88:567-96. 32 Zhdanova IV, Wurtman RJ, Regan MM, Taylor JA, Shi JP, Leclair OU. Melatonin treatment for age-related insomnia. J Clin Endocrinol Metab 2001; 86:4727–30.
32 Curry D, Eisenstein R, Walsh JK. Pharmacologic management of insomnia: past, present, and future. Psychiatr Clin N Am 2006; 29:871–93.
No hay comentarios:
Publicar un comentario